[복지부]제2차 국민건강보험 종합계획(’24~’28)(필수의료 보장, 지불제도 개편)
첨부파일
-
- 첨부파일: 제2차국민건강보험종합계획발표.pdf (381.9K)115
-
- 첨부파일: [별첨]제2차국민건강보험종합계획.pdf (1.8M)97
-
- 첨부파일: 지불제도개편.jpg (157.4K)132
짧은주소
본문
[복지부]제2차 국민건강보험 종합계획(’24~’28)(필수의료 보장, 지불제도 개편)
- 건강보험 혁신으로, 필수의료를 보장하고, 의료 개혁을 안정적으로 뒷받침하겠습니다.
- 제2차 국민건강보험 종합계획(’24~’28) 발표
- ‘혁신하는 건강보험, 함께 건강한 국민의 나라’ 슬로건, 4대 추진방향 제시
- 의료서비스 적정 공급 및 정당한 보상 위한 지불제도 개혁
- 의료격차 축소 및 건강한 삶 보장을 위한 의료서비스 지원체계 개선
- 의료남용 철저 차단 및 부담 가능한 범위 내로 보험재정의 효율적 관리
- 필수의약품 등 안정적 공급 및 의료 혁신 통한 선순환 구조 마련
보건복지부(장관 조규홍)는 2월 4일(일) ‘제2차 국민건강보험 종합계획’을 발표하고, 중장기 건강보험 정책 방향을 제시하였다.
‘제2차 국민건강보험 종합계획’은 「국민건강보험법」 제3조의2에 따라 건강보험의 건전한 운영을 위해 수립하는 것으로, 가입자 및 공급자 단체, 관계기관, 전문가 등을 대상으로 한 8차례 추진단자문단 회의, 정책토론회 및 건강보험정책심의위원회 논의를 통해 다양한 의견을 수렴하여 마련되었다.
최근 지역필수의료 공백, 필수의약품 부족 등 의료공급 위기는 국민의 생명건강에 중대한 위협이 되고 있으며, 인구 고령화와 저출산에 따른 인구 감소와 1인 가구의 증가 등으로 인한 사회 전반의 축소(downsizing)가 급격하게 진행되면서 건강보험의 지속가능성에 대한 우려가 제기되고 있다.
* 최근 10년(’12~’21)간 보험료 수입의 연평균 증가율 7.6% < 총진료비 증가율 7.7%
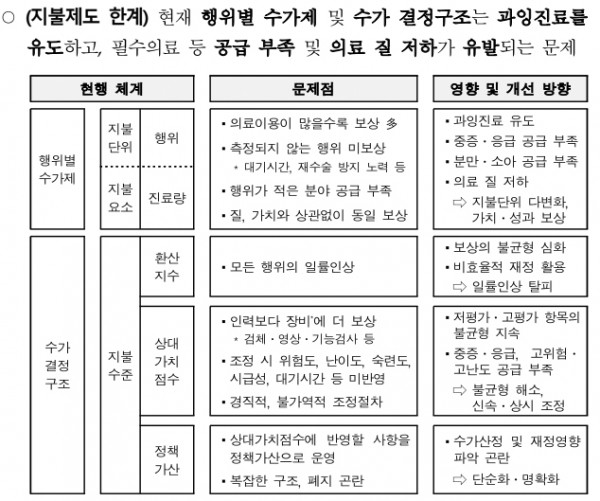
그럼에도 종전 건강보험 정책은 보장률 제고에 편중되어 ▲수도권대형병원 쏠림에 따른 지역의료 공백 ▲진료량 감소 및 보상수준 불균형으로 인한 필수의료 기피 ▲본인부담 감소로 인한 불필요한 의료이용 증가 등 현행 지불제도가 유발하는 구조적 문제는 더 악화된 상황이다.
이에 정부는 이번 계획에서 건강보험 체계를 근본적으로 전환하여, 변화하는 여건 속에 현재 세대와 미래 세대가 모두 건강보험 혜택을 공평하게 누리면서도 지속 가능하게 건강보험 제도를 운영하기 위한 방안을 담았다.
이번 계획의 4대 추진방향은 다음과 같다.
첫째, 의료서비스의 적정 공급과 정당한 보상을 위하여 건강보험 지불제도 개혁을 추진한다.
[지불제도 개혁에 따른 필수의료 공백의 보완 구조]: 첨부파일 참고
종별 환산지수 계약에 따른 행위별 수가의 일괄 인상 구조를 탈피하고, 필수의료 등 저평가 항목을 집중 인상할 수 있도록 수가 결정구조를 개편한다.
(지출목표) 예상 수입 등을 고려하여 매년 보험재정에서 감당할 수 있는 ‘지출목표’ 제시
※ 전년도 지출목표 초과분은 다음 연도 수가 인상률 산정 시 고려
(비용조사) 근거 기반으로 신속한 수가 조정을 위하여 매 1년 단위 의료비용 분석조사 실시
(수가조정) 의료비용 분석조사 결과상 저평가 항목 대상으로 상대가치-환산지수 연계조정
※ 고평가 항목은 수가 동결 원칙
의료행위의 난이도위험도시급성, 의료진 숙련도, 당직대기시간, 지역격차 등 기존 행위별 수가 산정 시 충분히 반영하지 못했던 사항을 보완하기 위하여 공공정책수가를 도입한다.
* 수가 산정 방식 : (現) 상대가치점수 × 환산지수 → (改) (상대가치점수 × 환산지수) + 보완형 공공정책수가
행위별 수가의 틀을 넘어, 진료량(量)보다는 의료의 질(質)성과 달성에 따라 차등 보상을 제공하는 대안적 지불제도 도입을 추진한다.
※ 대안적 지불제도 사례
(소아) 어린이 공공전문진료센터 사후보상 시범사업(’23~’25)
- 성과목표 달성 수준과 연계하여 어린이 공공전문진료센터 운영 손실을 기관별 차등보상
(중증) 중증진료체계 강화 시범사업(’24~’26)
- 외래진료 감축, 협력의료기관 구축 및 원활한 협진, 의료질 제고 등 성과평가에 따른 기관별 차등보상
(지역) 지역의료 혁신 시범사업(’24.下~)
-성과 기반으로 묶음형 기관 단위 보상 제공,특성화협력 진료량 고려 총보상규모 설정
지불제도 개혁을 위한 모형 개발, 시범사업 등을 지원하기 위하여 혁신계정을 도입하고, 심사평가도 성과 중심의 통합적 체계로 전환한다.
※ 성과 중심의 통합적 평가체계 구축
(공통지표) 평가통합포털을 통한 공통지표 선정활용
※ 공통지표의 중복 조사 방지, 유사지표에 대한 평가 반복 등에 따른 요양기관의 행정부담 완화
(성과지표) ‘투입구조과정지표’ 위주에서 ‘성과지표’ 중심으로 평가지표 재정비
(성과보상)의료질 평가지원금 등은 기관별 성과에 비례한 보상으로 개편,각종 평가 관련 재원*을 통합하여 약 1.5조 원 규모 재원 조성
* 의료질 평가지원금, 요양급여 적정성 평가 가감지급, 종별 가산 등
성과보상의 획기적 확대로 의료 질 개선 및 성과 달성의 실질적인 유인 강화
둘째, 의료격차 해소와 건강한 삶 보상을 위하여 의료서비스 지원체계를 개선한다.
국립대병원 등 거점기관 중심으로 지역 의료기관 간 연계협력을 강화하여 생애질병 단계별로 필요한 의료를 적시에 제공할 수 있는 전달체계를 구축한다.
[급성기-회복기-만성기의 질병 단계별 의료전달체계 구조] : 첨부파일 참고
연간 의료 이용이 현저히 적은 가입자에게 전년에 납부한 보험료 10%(연간 12만 원 한도)를 바우처로 지원하고, 건강생활실천지원금 지원 대상을 늘리는 등 자기 주도적 건강관리에 대한 혜택을 확대한다.
맞춤형 건강검진 및 다제약물 관리 등 만성질환에 대한 포괄적 관리체계를 구축하고, 정신여성아동 건강관리 서비스 확대 및 노년층 욕구에 부합하는 거주지 중심 생애말기 의료 지원을 추진하는 등 예방과 통합적 건강관리 지원도 강화한다.
본인부담상한제와 재난적 의료비 지원을 지속 확대*하고, 보험료 체납에 따른 급여 제한을 최소화**하는 등 취약계층을 위한 의료안전망을 개선한다.
*소위 하위 30%의 본인부담상한액 인상 없이 동결(’24),재난적 의료비의 모든 질환 의료비 합산 지원(’24) 등
** 급여제한 제외대상 확대 : (現) 연소득 100만 원 미만 + 재산 100만 원 미만 → (改) 연소득 336만 원 이하 + 재산 450만 원 이하
국민의 생존을 위협하는 암, 희귀난치질환 등에 대한 약제비 부담을 지속적으로 완화하고, 급성기 환자의 간병 부담 완화를 위하여 간호간병 통합서비스를 확대하는 등 과도한 의료비 부담을 방지하기 위한 방안도 강구한다.
셋째, 의료남용을 철저히 차단하고, 국민과 국가가 부담할 수 있는 범위 내에서 보험재정을 효율적으로 관리한다.
환자에게 불리한 비급여 선택을 방지하기 위하여 비급여 진료 정보를 충분히 제공하고, 금융위원회와 협력하여 실손보험 개선체계를 구축한다.
비급여 명칭분류코드은 표준화하여 비급여 목록을 마련하고, 해당 항목별 권장가격을 제시하는 방안을 검토한다.
또한 도수치료, 백내장 수술 등 비(非)중증 과잉 비급여 진료는 급여비급여 혼합진료 금지 적용을 추진하고, 재평가를 통하여 비급여 진료도 퇴출 기전을 마련하는 등 비급여 관리를 대폭 강화한다.
OECD 평균보다 현저히 많은 병상과 장비 수*는 적정하게 관리하고, ‘현명한 선택 캠페인(choosing wisely campaign)**’의 일환으로 적정의료 목록을 보급하여 의료서비스 과잉 공급을 방지한다.
* (병상수(1천 명당, ’21)) 韓 12.8개 > OECD 4.3개 / (CT(100만 명당, ’21)) 韓 42.2대 > OECD 29.8대
** (현명한 선택 캠페인) 의료전문가가 스스로 적정의료 목록을 작성보급하여 불필요과잉 진료를 방지하고 의료 질을 높이기 위한 운동(美 내과의사재단(ABIF)에서 최초 시작, 20개국80개 전문학회 참여)
우리나라의 연간 외래이용횟수가 OECD 평균의 3배 수준*으로 높은 점 등을 감안하여, 분기별로 의료 이용량 및 의료비 지출에 대한 알림서비스를 제공하고, 과다 이용 시에는 본인부담을 높이는** 등 합리적 의료 이용을 유도한다.
* (국민 1인당 연간 외래이용횟수, ’21) 韓 15.7회 > OECD 5.9회
** (예)연 365회 초과 외래진료 이용 시 본인부담율 90%로 상향,물리치료 1기관 1일 1회 초과 이용 시 본인부담 상향
기존 급여 항목의 재평가를 주기적으로 실시하여 의학적 효과나 경제성이 떨어지는 항목은 가격을 조정하거나 퇴출하는 기전을 확립한다.
지역가입자의 재산보험료 축소, 피부양자 제도 개선 등 보험료 부담의 공정성형평성 제고를 위한 ‘소득 중심 부과체계 개편’은 계속 추진한다.
유튜버 등 새로운 형태의 소득에 대한 보험료 부과방식을 검토하고, 일시 납부, 소득 발생 – 보험료 부과 간 시차 최소화 등을 통해 납부 편의를 개선한다.
재정지표 공개를 확대하고, 국회보고 절차를 강화하는 등 보다 투명하고 신뢰도 높은 보험재정 운영관리 체계도 마련한다.
넷째, 필수의약품 등 안정적 공급체계를 구축하고, 치료기회 확대를 위한 의료 혁신을 지원한다.
코로나19, 러시아-우크라이나 전쟁 등 외부 요인으로 인해 글로벌 공급망 위기가 발생하더라도, 보건안보를 유지하기 위해서는 필수의약품 등 안정적 공급체계 확보가 중요하다.
이에 꼭 필요한 의약품 등이 안정적으로 공급될 수 있도록 국산 원료의 사용을 유도하고, 국내 생산 기반시설(인프라) 유지를 위하여 약가를 우대하는 등 다각적 지원을 강구한다.
현재 치료법이 없는 질환의 치료 기회를 열어주거나, 기존 치료법보다 현저히 효과가 우수한 혁신적 의료기술은 등재기간 단축, 경제성 평가 완화, 가격 우대 등을 통하여 신속하게 도입될 수 있도록 지원한다.
특히 연구개발(R&D) 투자, 필수의약품 공급, 일자리 창출 등을 통하여 보건의료 혁신을 주도하고 안정적 공급망 구축에도 기여하는 기업에게 가격 우대 등 혜택을 제공하는 방안을 검토한다.
개인정보 보호를 확실히 하면서도, 공익적과학적 연구와 자기 주도 건강관리를 위한 건강보험 데이터 개방활용은 확대하여 보건의료 혁신을 선도한다.
박민수 보건복지부 제2차관은 “이번 계획을 통해, 꼭 필요한 의료를 튼튼히 보장하고, 합리적으로 가격을 조정하여 의료 공급을 정상화하겠다”라고 말하며, “불필요한 의료쇼핑 등 의료 남용은 줄이고, 안정적인 공급망과 의료혁신 지원체계를 구축하여, 미래에도 계속 누릴 수 있는 건강보험 기반을 마련하겠다”라고 밝혔다.
아울러 “국민이 적정하게 받고 있는 건강보험 혜택을 계속 지원하고, 필수의료 등 국민의 생명건강과 직결되나 충분히 공급되지 못하고 있는 영역에는 5년간 10조 원 이상을 집중 지원하겠다”라고 말하며, “이를 통해 2월 1일 발표된 필수의료 정책 패키지를 포함, 그간의 필수의료 대책이 안정적 재정 지원하에 차질 없이 추진될 수 있도록 최선을 다하겠다”라고 전했다.
#별첨: 제2차 국민건강보험 종합계획




























댓글목록
등록된 댓글이 없습니다.